La OMS advierte un salto del 40% en resistencia a antibióticos en 5 años. Uno de cada seis contagios ya no responde al tratamiento. Datos, regiones críticas y qué hacer.
En su más reciente alerta, la OMS advierte que uno de cada seis contagios bacterianos ya no responde a los antibióticos y que los niveles de resistencia aumentaron alrededor de 40% en el último lustro, con focos críticos en Asia del Sur, Mediterráneo Oriental y partes de África. El fenómeno compromete tratamientos de infecciones urinarias, neumonías y sepsis, y acelera la urgencia de diagnósticos, acceso equitativo a fármacos y un uso responsable de antimicrobianos. Reuters
La Organización Mundial de la Salud (OMS) encendió la alarma mundial: la resistencia antimicrobiana (RAM) avanza más rápido de lo previsto. Con datos de más de 100 países, el organismo reporta que la proporción de infecciones bacterianas resistentes creció en torno a 40% en cinco años y que 1 de cada 6 casos analizados ya no responde a los tratamientos habituales. El riesgo es inmediato: infecciones antes tratables —como ITU, neumonías y bacteriemias— se están volviendo difíciles o imposibles de curar, elevando hospitalizaciones, costos y mortalidad.
Qué dice el nuevo informe de la OMS
- Cobertura global sin precedentes: Los últimos análisis integran datos de más de 100 países e incluyen series de laboratorio entre 2016 y 2023, lo que permite trazar tendencias confiables por región y por patógeno. Reuters
- Escalada acelerada: En cerca del 40% de las combinaciones bacteria-antibiótico evaluadas se observó incremento de resistencia desde 2018. The Times of India
- Un problema ya masivo: Uno de cada seis aislamientos bacterianos clínicamente confirmados mostró resistencia a los antibióticos de primera línea. Reuters+1
- Regiones más afectadas: Asia del Sur y Mediterráneo Oriental concentran hasta un tercio de infecciones resistentes; en partes de África, la resistencia a tratamientos de primera elección para algunas bacteriemias rebasa 70%. Europa mantiene niveles menores (≈1 de cada 10), pero en aumento. Reuters+1
Los patógenos que más preocupan
- Escherichia coli y Klebsiella pneumoniae: resistencia creciente en infecciones urinarias y neumonías, con fallas a betalactámicos e incluso a carbapenémicos en entornos de alta presión antibiótica. The Times of India
- Gramnegativos multirresistentes (MDR): el “talón de Aquiles” hospitalario por su capacidad de evadir antibióticos de “último recurso”
Los patógenos que más preocupan
- Escherichia coli y Klebsiella pneumoniae: resistencia creciente en infecciones urinarias y neumonías, con fallas a betalactámicos e incluso a carbapenémicos en entornos de alta presión antibiótica. The Times of India
- Gramnegativos multirresistentes (MDR): el “talón de Aquiles” hospitalario por su capacidad de evadir antibióticos de “último recurso”
Por qué está ocurriendo: los motores de la resistencia
- Uso y abuso de antibióticos en humanos, ganadería y agricultura, muchas veces sin indicación ni diagnóstico oportuno.
- Brecha diagnóstica: sin cultivos ni pruebas rápidas, se prescriben fármacos “a ciegas”.
- Higiene y saneamiento insuficientes, que sostienen cadenas de transmisión.
- Tubos vacíos: la investigación y desarrollo de nuevos antibióticos no alcanza la velocidad del problema; además, el acceso equitativo a los fármacos existentes sigue siendo desigual.
¿Qué recomienda la OMS?
- Uso responsable de antibióticos (antimicrobial stewardship): prescribir sólo cuando hay indicación, con dosis correctas y duración mínima efectiva.
- Más y mejor vigilancia con datos abiertos del sistema GLASS para seguir tendencias y decidir políticas públicas. Organización Mundial de la Salud+1
- Diagnóstico temprano y acceso a antibióticos adecuados, vacunas y pruebas; junto con control de infecciones en hospitales.
- Inversión sostenida: laboratorios, cadena de suministro y nuevos antimicrobianos, además de incentivos para innovación y disponibilidad en países de ingresos medianos y bajos.
El mapa regional: dónde arde más
- Asia del Sur / Mediterráneo Oriental: 1 de cada 3 infecciones son resistentes; presión hospitalaria alta y uso comunitario sin prescripción agravan el cuadro. Reuters+1
- África: picos >70% en resistencia a terapias iniciales de algunas bacteriemias; inequidades en diagnóstico y suministro de fármacos. Reuters
- Europa: menor prevalencia (≈1 de 10), pero tendencia creciente y foco en gramnegativos hospitalarios.
Qué significa para hospitales y familias
- Estancias más largas, mayor uso de antibióticos de alto costo y más complicaciones posquirúrgicas.
- Riesgo en procedimientos como cesáreas, quimioterapia y terapia intensiva: sin antibióticos efectivos, aumentan infecciones y mortalidad
¿Se puede revertir? Sí, con una estrategia 360°
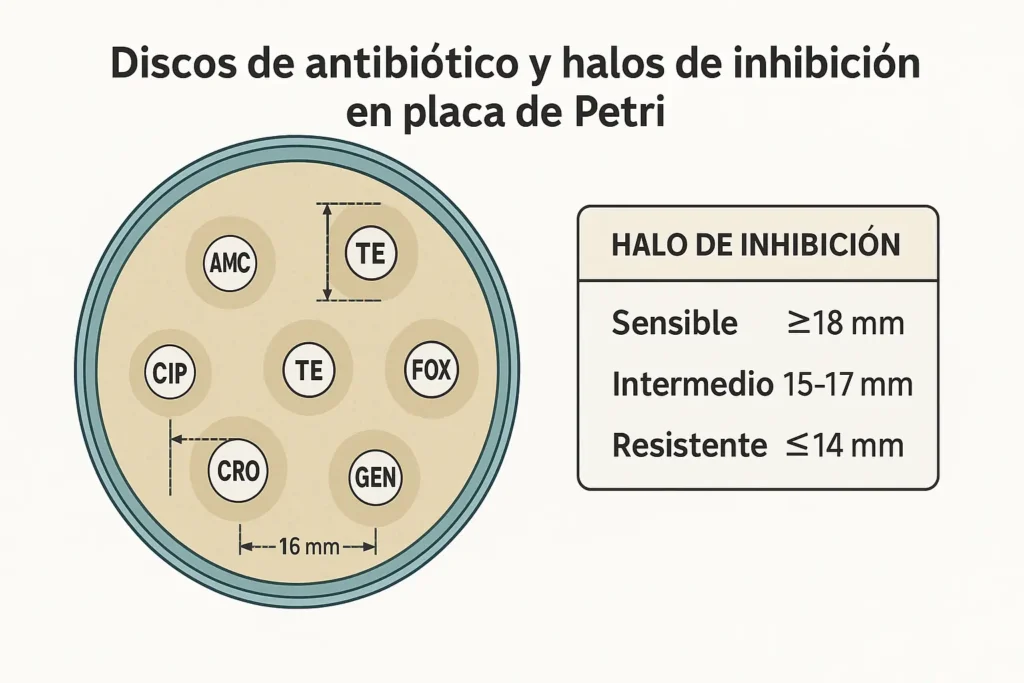
- Diagnóstico primero: cultivos, antibiogramas (método de difusión en disco / Kirby-Bauer) y pruebas rápidas para guiar tratamientos.
- Recetas inteligentes: protocolos hospitalarios, auditorías, suspensión de antibióticos innecesarios y cambios a terapia dirigida cuando llegan resultados.
- Prevención pura y dura: vacunación, higiene de manos, agua segura y control de infecciones en clínicas y granjas.
- Regulación y acceso: prohibir venta sin receta, comprar bien (cadenas frías, calidad) y asegurar disponibilidad de “viejos” antibióticos que aún funcionan.
- Vigilancia transparente: integrar laboratorios a GLASS y reportar de forma continua para detectar brotes y ajustar guías.
Preguntas rápidas
¿Debo guardar antibióticos “por si acaso”?
No. Automedicarse alimenta la resistencia y te puede dejar sin opciones cuando de verdad los necesites.
¿Sirven las vacunas contra la RAM?
Indirectamente sí: evitan infecciones y, por tanto, el uso innecesario de antibióticos.
¿Qué hago si un antibiótico “no me hace”?
Vuelve con tu médico; podría requerirse cultivo/antibiograma para cambiar a un fármaco efectivo.